VASKULITT (REV 034-052)
105 Takayasus Arteritt (TAK) (REV 034)
Takayasus arteritt
Jan Tore Gran; Birgir Mar Gudbrandsson; and Øyvind Palm
Kjennetegn på Takayasus arteritt
Angriper hovedsakelig unge kvinner.
Systemisk inflammasjon med høy senkningsreaksjon (SR) og CRP.
Karotidyni (smerter over a. carotis).
Sykdommen fører til stenoser og okklusjoner, sjeldnere aneurismer i store arterier, oftest i aorta og dens avgangsgrener.
Prosedyrekoder: EKG: FPFE15
ATC koder (for legemiddelstatistikk): Prednisolon: H02A B06 Immunsuppressive legemidler: L04A A.
Definisjon
Takayasus artritt er karakteristisk autoimmun vaskulitt som angriper store og mellomstore kar og medfører stenoser og okklusjoner i store arterier som aorta og de nærmeste arteriegrenene, oftest blant unge kvinner (Esatoglu SN, 2022).
Historie
Mikito Takayasu (1860-1938) som var professor i oftalmologi ved universitetet i Kanazawa, Japan presenterte et sykdomstilfelle på det 12. årlige møtet til den Japanske øyelegeforeningen i 1908 . Pasienten var en 22 år gammel kvinne med symptomer fra øyne, men også store kar, forenelig med Takayasus arteritt som sykdommen senere er kalt. Imidlertid foreligger tidligere rapporter som indikerer samme sykdom. Giovanni Battista Morgagni, en Italiensk anatom, beskrev en 40-år gammel kvinne med “pulseless disease” allerede i 1761 (Terao C, 2015). I Norge beskrev Rødevand i 2001 seks tilfeller fra St Olavs Hospital (Rødevand E, 2001). I en epidemiologisk studie fra Rikshospitalet ble sykdommen nærmere beskrevet av Gudbrandsson i 2017 (Gudbrandsson B, 2017).
Epidemiologi
Takayasus arteritt defineres som en sjelden sykdom, selv om bedre undersøkelsesteknikker avdekker sykdommen oftere nå enn tidligere. Yngre kvinner affiseres hyppigst (2-3. dekade). Debutalderen er noe høyere hos kaukasiere i forhold til sorte og asiater. I Norge er prevalensen av Takayasus arteritt (TAK) blant nordeuropeere 22.0/mill. blant kaukasiske asiater 78.1 /mill. og 108.3 blant afrikanere. Insidensen er 2 /million årlig (Gudbrandsson B, 2017).
Genetikk
Den mest kjente arvelige disposisjonen er HLA-B52 (Renauer P, 2017) som også disponerer for ulcerøs kolitt.
Patogenese
Inflammasjonen i arterier resulterer i veggfortykkelse, fibrose, stenose, okklusjoner og trombedannelse og evt. dannelse av aneurisme. Den vaskulære fibroseutviklingen er mye mer utpreget enn ved arteritis temporalis (Misra DP, 2023). Årsaken til at aortaroten og dens avgangsgrener så ofte affiseres vites ikke. Man vet imidlertid at embryologisk stammer disse karene og pulmonale kar fra ektodermen. Alle andre kar er endodermale. De embryologisk ulike karene har forskjellige responser på immunologiske stimuli, ulik besetning av adhesjonsmolekyler og aldersforandringer utvikles forskjellig. Strukturelt finnes det også forskjeller. Aorta thoracalis kjennetegnes ved velutviklet vasa vasorum og høyt antall elastiske fibre, mens mengden kollagene fibre er redusert i forhold til mange andre kar. Dette kan kanskje forklare noen av de ulike sykdommenes preferanser for visse organavsnitt.
Sammenlignet med arteritis temporalis er det forskjeller i sammensetningen av immuncellene som infiltrerer karveggene. I Takayasus arteritt omfatter disse en betydelig mengde CD8+ T-celler, samt naturlige “killer cells”, noe som indikerer forskjellige mekanismer for vevsskade og remodullering av karveggene (Watanabe R, 2020).
Symptomer
Sjeldenhet og mangel på spesifikke tester bidrar til at symptomene på Takayasus arteritt ofte blir gjenkjent sent i sykdomsforløpet, noe som er uheldig, fordi tidlig behandling kan hindre at varige skader oppstår (Kim ESH, 2018).
Tidlige symptomer omfatter generell utmattelse, nattesvette, litt feber, nattesvette, artralgi og myalgi. Noen merker også smerter over angrepne pulsårer på halsen (carotidyni), i brystet ellerabdominalt (Maita H, 2023). Hudforandringer i form av erythema nodosum forekommer også (Gupta M, 2013).
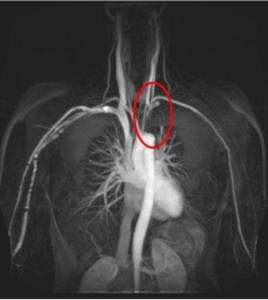
Senere i forløpet ses klaudikasjon i form av smerter i en eller begge armer, særlig ved arbeid med armene hevet. Smerten gir seg raskt når armene tas ned og i hvile. Klaudikasjon skyldes mangel på blod og oksygen til muskler. Dette oppstår ved arterielle stenoser og okklusjoner til armene (Ceasar-Peterson S, 2023).
Smerter i brystet kan skyldes betente pulsårer, men også angina pectoris dersom hjertets koronar-årer er trange, selv blant hos unge mennesker. Hjerteinfarkt forekommer sjelden, men er observert (Wang Y, 2020), tilsvarende for thorakale aneurismer (Jena A, 2024).
Slag. Redusert sirkulasjon i halsarterier kan medføre vertigo og flimring for øynene under fysisk aktivitet. Bevissthets-tap eller hjerneslag er sjelden. Størst risiko foreligger hvis blodårer på halsen er angrepet over tid og før sykdomsbehandlingen har begynt (Roy AT, 2022).
Synsforstyrrelser kan omfatte plutselig synstap ved redusert blodtilførsel til netthinnen eller synsnerven. Gradvis redusert syn kan oppstå som følge av uskarp linse/grå stær (katarakt) og, særlig etter mye kortison/prednisolon-behandling (Szydełko-Paśko A, 2023).
Undersøkelser
Anamnesen kartlegger typiske tegn på systemisk inflammasjon (se symptomer ovenfor) særlig hos unge kvinner. Smerter over halskar (karotidyni) er et hyppig symptom er som innebærer smerter over carotis-bifurkaturen (Obs! Kan sees som en isolert tilstand da med et kort sykdomsforløp på 2-4 uker. Slike smerter kan også skyldes arteriedisseksjon, cervikal skivesykdom og halslidelser). Angina pectoris nedsatt syn, TIA eller andre tegn på cerebral insuffisiens forekommer og er alarmerende. Klaudikasjon, oftest i venstre arm er et sent symptom.
Klinisk undersøkelse kartlegger perifer arteriell sirkulasjon ved distale pulser i ekstremiteter og på hals. Svake eller fraværende pulser sees i forløpet hos 90 %, oftest i armene. Blodtrykk måles bilateralt. Nedsatt eller ikke målbart i blodtrykk på armer er ikke uvanlig sent i forløpet. Hypertensjon opptrer hos 30-80 % og skyldes oftest nyrearteriestenose. Dette kan dokumenteres hos 28-75 %. Hypertensjon kan gi nevrologiske manifestasjoner som vertigo. OBS! Blodtrykksmåling på underekstremiteter er nødvendig dersom det er affeksjon av arterier til begge armer. Ved auskultasjon kan stenoselyder etter hvert påvises hos 85 % og høres best over karotidene, subcalvia og abdominalkar. Aortainsuffisiens hos 22 % (evt. hjertesvikt og kardiomyopati). Pulmonal arteriell hypertensjon har ukarakteristiske symptomer og funn, men opptrer hos 14 -100 % i publiserte pasientmaterialer. Sentralnervøs (CNS) affeksjon er sjelden og har oftest et benignt forløp (Zhou J, 2021).
Laboratorieprøver. Rutineprøver kan omfatte CRP, SR, Hb, leukocytter med differensialtellinger, trombocytter, lever-, nyre- og thyreoidea-funksjonsprøver, glukose, totalkolesterol, LDL- og HDL-kolesterol, ANA, ANCA og antifosfolipid antistoff (lupus antikoagulant, kardiolipin- og beta-2-glykoprotein antistoff) og urin stiks. 80-93 % har forhøyet CRP og SR ved diagnose, men de korrelerer ikke alltid med sykdomsaktiviteten eller progredierende fibrotiske karstenoser. Under eventuell utprøvende behandling med tocilizumab (RoActemra) er CRP og SR imidlertid mindre nyttige. -Immunologiske prøver: Det forventes ingen utslag i immunologiske tester (Tombetti E, 2019).
Bildediagnostikk
-Konvensjonell CT kan vise tegn til fortykket karvegg i de store arteriene, oftest a. subclavia, a. carotis, a. brachiocephalicus og aorta. Typisk er det fravær av arteriell kalsinose (som ses ved arteriosklerose).
-CT-angiografi påviser stenoser, okklusjoner, sjeldnere aneurismer. CT-undersøkelser medfører imidlertid belastning med røntgenstråler. Hos unge pasienter med antatt behov for gjentatte kontroll-undersøkelser foretrekkes derfor andre undersøkelser over tid. Sensitivitet og spesifisitet på hhv 95% og 100% er utmerket (Yamada I, 1998).
-MR-angiografi fremstiller store arterier med stenoser og okklusjoner. Ødem i karvegg kan også vises. EULAR anbefaler MR (eventuelt PET/CT) som initial undersøkelse ved mistanke om Takayasus arteritt, også for begrense røntgenstråler (Dejaco C, 2023).
-Ultralyd Doppler av halskar har høy oppløsning og god spesifisitet for påvisning av inflammasjon. Man ofte kan vise veggfortykkelse som omgir karotidene (halo-Iignende”) – ofte med stenose (“makaroni-tegn”). Også vertebralis-arterier med eventuell retrograd blodstrøm (ved subclavian steal fenomen) fremstilles.
18FDG PET/CT kan kartlegge omfanget av sykdommen og gi informasjon om inflammatorisk aktivitet. Også reparasjonsprosessen medfører opptak i PET/CT, noe gjør metoden dårligere til å vurdere effekt av behandling og progresjon. PET/CT skanning er best på blodkar over 4 mm. EULAR anbefaler PET/CT som alternativ til MR-angiografi som initial undersøkelse ved mistanke om Takayasus arteritt (Dejaco C, 2023). Prednisolon reduserer mulighetene for å påvise inflammatoriske forandringer. Prednisolon dosen må ved undersøkelsen være lavest mulig og lavere enn 15 mg/døgn. Også dårlig kontrollert diabetes mellitus vanskeliggjør tolkning av resultatene. Funnene ved PET skanning må derfor tolkes med forsiktighet.
Bildediagnostikk ved vaskulitt er også omtalt i et eget kapittel
Biopsi er sjelden aktuelt. De histologiske forandringene fra store kar kan kan omfatte kjempeceller som ved temporalis arteritt, men nærmere immunologiske undersøkelser viser forskjeller mellom disse sykdommene (vennligst se også avsnittet om “patogenese” ovenfor)
Diagnosen
Mistanke om Takayasus arteritt får en via anamnesen hos en ung kvinne med systemisk inflammasjon (CRP og SR) og kliniske tegn på vaskulær iskemi enten på halsen, i brystet eller senere i forløpet distalt i ekstremiteter, abdomen, CNS og/eller kardialt. Bildediagnostikk (CT- / MR-angiografi, PET/CT, ultralyd av precerebrale kar) kan sikre diagnosen. Det finnes ikke spesifikke biokjemiske markører/tester og biopsi er sjelden aktuelt.
Sykdomsutbredelse (Hata A, 1996). Se også figuren.
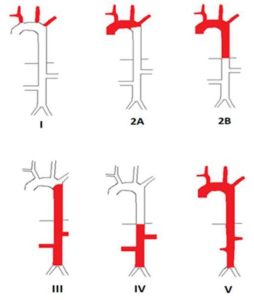
Pre-stenotisk sykdom kan defineres ved påvist inflammasjon i arterieveggene ved PET/CT, uten at stenoser eller okklusjoner foreligger (Gudbranssson B, 2017).
Type I: Aortabuens grener
Type IIa: Aorta ascendens, aortabuen og aortagrenene)
Type IIb: Aorta ascendens, aortabuen og aortagrenene og thorakale aorta descendens
Type III: thorakale aorta descendens og abdominal aorta og/eller affeksjon av nyrearterier
Type IV: abdominal aorta og/eller affeksjon av nyrearterier
Type V: Kombinasjon av Type IIb og IV
Klassifikasjonskriterier (ACR 1990)
3 eller flere av disse 6 skal oppfylles:
- Debutalder <40 år
- Symptomer på redusert sirkulasjon (klaudikasjon)
- Redusert puls i en eller begge armer
- Blodtrykksforskjell >10mmHg (systolisk) mellom armene.
- Bilyd over aorta (hovedpulsåren) eller a. Pulmonalis (lungepulsåre)
- Angiografi: Avsmalning av aorta, dens primære grener eller proksimale arterier i over- eller under-ekstremiteter.
- Ikke andre årsaker (arteriosklerose, dysplasi)
- Sensitivitet 90.5%, spesifisitet 97.8
| ACR/EULAR klassifikasjonskriterier (2022) (Grayson PM, 2022))
Kriteriene baseres på vekting og av poeng-score og krever følgende:
|
|||
| Kliniske kriterier | pkt | Bildediagnostikk | pkt |
| Kvinnelig kjønn | +1 | Antall affiserte arterier (stenose, okklusjon, aneurisme) i områdene: thorakal aorta, abdominal aorta, mesenterica, ve. eller hø. carotider, ve. eller hø. subclavia, ve. eller hø. nyrearterier. VELG EN AV FØLGENDE TRE: | |
| Angina eller iskemisk cardial smerte | +2 | -Ett av arterie-områdene (se ovenfor) | +1 |
| Klaudikasjon i arm eller ben | +2 | -To av arterieområdene | +2 |
| Vaskulær stenoselyd ved auskultasjon av aorta, carotider, subclavia axillaris renalis eller iliofemoralis | +2 | -Tre av arterieområdene | +3 |
| Pulsreduksjon i arm i a. axillaris, brachialis eller radialis | +2 | Symmetrisk affeksjon av arterie-par (stenose, okklusjon eller aneurismer påvist ved angio eller ultralyd) | +1 |
| Carotis-ømhet eller redusert/fraværende puls | +2 | Abdominal affeksjon (stenose, okklusjon eller aneurisme påvist ved angiografi eller ultralyd av abdominal aorta , nyre eller mesenterial-arterier) | +3 |
| Systolisk blodtrykksforskjell ≥ 20 mmHg | +1 | ||
| For klassifikasjon av diagnosen Takayasus arteritt kreves ≥ 6 punkter. Sens. 93,8%, spes. 99,2% | |||
Skåring av sykdomsaktivitet (NIH-kriterier, Litteratur: Kerr GS, 1994)
Aktiv sykdom kan defineres som minst 2 av:
- Systemiske manifestasjoner (feber, artralgi, myalgi o.l.)
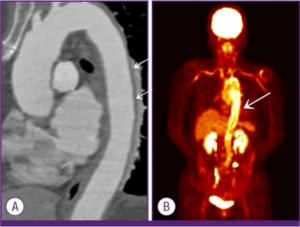
Takayasus arteritt diagnostisert hos en 68 år gammel kvinne med feber og utmattelse i av ukjent årsak i to måneder. CT (A) viste fortykke karvegg i aorta, og PET/CT (B) viser fortykket karvegg og patologisk FDG opptak i aorta descendens. SR 82mm, CRP 71. Dette tilfellet kunne antakelig også vært klassifisert som annen non-kranial storkarsvaskulitt. Illustrasjon: PET/CT nedenfor: Kim J, Oh MD – Infection & chemotherapy (2015). CC BY-NC 3.0 - Forhøyet SR
- Vaskulær iskemi eller inflammasjon (klaudikasjon, reduserte eller manglende pulser, stenoselyder, vaskulær smerte (karotidyni), asymmetrisk BT)
- Typiske angiografiske funn
Differensialdiagnoser
Aterosklerose (tidlig ved hyperkolesterolemi, diabetes, nikotin)
Koarktasjon av aorta: Medfødt hjertefeil med forsnevring av aortabuen (Julien IEH, 2017)
Infeksjoner. Ved affeksjon av aorta bør infeksjoner som salmonella, tbc og treponema pallidum utelukkes. Mykotiske aneurismer
Marfans syndrom og Ehlers-Danlos syndrom kan medføre aneurismer, men ikke langstrakte stenoser eller okklusjoner.
Non-kranial storkarsvaskulitt (uspesifisert)
Segmental arteriell mediolyse (SAM) er en ikke-inflammatorisk degenerasjon av muskulære arteriers media, evt. også nærliggende vener. Hyppigst affiseres en eller to viscerale arterier. MR-angiografi viser dilatasjon, aneurisme eller stenose. Stenosene vanligvis kortere enn ved Takayasus arteritt.
Vennligst les mer om differensialdiagnoser til vaskulitt i store arterier i eget kapittel.
Behandling
Behandlingsmål kan være å hindre progressive arterie-manifestasjoner. Dette kan oppnås ved normalisering av inflammasjons-tegn, men angiografisk kontroll kan avsløre at noen likevel progredierer.
Kortikosteroider (oftest prednisolon tabletter) gir respons hos over 50 %, og er fortsatt det viktigste medikamentet i behandlingen. Ulempen er bivirkninger ved lang tids bruk i form av infeksjoner, osteoporose, overvekt og diabetes (Buttgereit F, 2018). Prednisolon dosen initialt varierer opp til 1mg/kg/dag og er avhengig av graden av inflammasjon og forventet toleranse. Vanligvis kombineres med metotreksat 10-25mg som gis en dag i uken, oftest kombinert med folsyre (1mg/dag). I forløpet reduseres prednisolon-dosen gradvis. Ofte ses flere residiv med ny CRP-stigning, karotidyni eller progress av angiografiske funn når prednisolon-dosen kommer ned til 10-5 mg/dag. Likevel bør et behandlingsmål være at prednisolon-dosen er på 5mg/dag eller lavere på sikt. Dette er oftest oppnåelig med supplerende behandling med samtidig bruk av csDMARDS og biologiske legemidler (se nedenfor) (Shirai T, 2021).
csDMARDS. En kombinasjon med DMARDs i form av metotreksat, alternativt azathioprin reduserer behovet for kortikosteroider og anbefales fra diagnose ved aktiv sykdom (Hellmich B, Ann Rheum Dis 2019). Cyclofosfamid er sjeldent alternativ på grunn av potensielle bivirkninger, inklusiv infertilitet og økt kreftrisiko.
Biologiske legemidler. Det kan foreligge ukjente, individuelle patogenetiske ulikheter innen samme diagnose. Slike forskjeller kan forklare ulik respons på standard behandling, og at noen har effekt av supplerende medikamenter, mens de er uvirksomme hos andre. I tilfeller som progredierer til tross for kortikosteroider er en biologisk behandling med TNF-hemmer aktuell som supplement (Gudbrandsson B, 2017; Hellmich B, Ann Rheum Dis 2019). Dette er imidlertid behandling utenfor godkjent indikasjon/ utprøvende behandling som må håndteres tilsvarende. Det er vist at glukokortikoider virker hemmende på proinflammatoriske interleukiner IL-6 og IL-17 som er sentrale mediatorer ved vaskulitt (Hill CL, 2017). Biologisk behandling med IL-6 hemmer (tocilizumab) er utprøvd i flere case reports med lovende resultater (Kaymakci MS, 2024). I en placebokontrollert dobbel-blindet studie i 2017 (Nakaoka Y, 2017) oppnådde imidlertid ikke behandlingen å hindre tilbakefall, selv om varighet før tilbake fall var litt lenger i behandlingsgruppen sammenlignet med placebo.
Janus Kinase Inhibitorer (JAK-hemmere) er utprøvende behandling som ser ut til å være lovende for de mest alvorlige tilfellene (Esatoglu SN, 2022).
Kirurgisk intervensjon er sjelden nødvendig. Ved behov foretrekkes inngrep i perioder med lav sykdomsaktivitet. Dette gir færre av de vanligste komplikasjonene som reststenose, anastomosesvikt, blødning, trombose og infeksjon. Best resultat sees ved operative inngrep på store kar. Ved kirurgisk intervensjon bør pasienten være under behandling med steroider. Omkring 1/3 må re-opereres.
Stent. Data tyder på at bruk av stenter ikke gir tilfredsstillende effekt på grunn av hyppige re-stenoser, og mange foretrekker konvensjonelle bypass grafts.
Svangerskap
Det er viktig at sykdomsutbredelsen er godt kartlagt før svangerskap vurderes. Spesielt kan redusert blodsirkulasjon i abdominale kar, inklusive nyrearterier og aneurismer, medføre alvorlige komplikasjoner. De fleste svangerskap synes imidlertid ikke å affisere barn og mor hvis sistnevnte er normotensiv. Fertiliteten er normal (Gudbrandsson B, 2016). Vennligst se også info fra NKSR.
Oppfølging
Klinisk oppfølging og CRP. Initialt anbefales tett oppfølging, slik at man utelukker tegn til medikamentelle bivirkninger og observerer begynnende behandlingseffekt. Blant laboratorieprøver er CRP mest nyttig, særlig blant dem (de fleste) der CRP har vist seg å korrelere med sykdomsaktiviteten tidligere.
Måleinstrumenter. Man kan definere klinisk stabil sykdom som 1) Fravær av nye symptomer og funn. 2) Ingen akutt fase respons. 3) Ingen klaudikasjon eller karotidyni. Å vurdere sykdomsaktivitet ved Takayasus arteritt er en utfordring da gode biomarkører utover akutt fase respons mangler. Vanligvis normaliseres akutt fase reaktanter slik som SR og CRP raskt under induksjonsbehandling. Likevel kan lavgradig inflammasjon i arterievegger forårsake sykdomsprogresjon (Kerr GS, 1994). I tillegg er mål for sykdomsaktivitet som Kerr/ NHI – sykdoms-score (se ovenfor) ikke særlig sensitive eller validerte på samme måte som BVAS-score er for ANCA-vaskulitter. Ved TAK er derfor bildediagnostikk spesielt nyttig for å utelukke sykdomsprogresjon. Det er imidlertid verdt å merke seg at PET/CT er mindre nyttig i oppfølgingen enn ved diagnostisering.
Medikasjonen. Nedtrapping av prednisolon-dose gjøres først, ofte basert på respons på kliniske symptomer og CRP. Ved tre måneders oppfølging kan DMARD dose optimaliseres. Hvis utilfredsstillende behandlingsrespons vurderes å supplere med TNF-hemmer eller RoActemra.
MR-angio-kontroller. Fibrotisk progresjon som årsak til arterielle stenoser og okklusjoner kan til dels forløpe uavhengig av systemisk inflammasjon (Misra DP, 2023). Bildediagnostikk er derfor aktuelt også i forløpet, selv om CRP er lav eller normal. Ved første 6-måndeders kontroll kan MR-angiografi gjentas. Senere er bildediagnostiske års-kontroller aktuelt flere ganger fremover. Generelt om oppfølging er beskrevet i eget kapittel.
Undersøkelser som ofte gjøres ved oppfølging av Takayasus arteritt
- Måling av BT i alle fire ekstremiteter. Puls også i halskar
- Auskultasjon av ev. stenoselyder over halskar, prekardialt/subclavia, abdomen og lysker
- Blodprøver CRP, ev også SR
- MR-angiografi av affiserte regioner
- UL-Doppler av halskar
- Ekkokardiografi
Prognose
Femårs overlevelse 80-90 % (100 % ved Type I), over 10 år 60-87 %. Alvorlig sykdom kjennetegnes ved retinopati, betydelig hypertensjon, uttalt aortainsuffisiens og aneurismedanning. Det foreligger økt risiko for utvikling av aterosklerose over tid.
Retningslinjer
EULAR 2023: Dejaco C, 2023 (bildediagnostikk)
EULAR 2018: Hellmich B, Ann Rheum Dis 2019
