VASKULITT (REV 034-052)
83 Cerebral Angiitt, Primær (PACNS) (REV 036, REV 197)
Cerebral Vaskulitt
Ragnar Gunnarsson
Kjennetegn på cerebral angitt
Sykdommen rammer oftest unge-middelaldrende kvinner og menn.
Hodepine, fokale nevrologiske utfall.
MR cerebri er vanligvis patologisk.
Spinalvæsken er oftest patologisk.
Medikamentell årsak, infeksjoner, inflammatorisk og ikke-inflammatorisk sykdommer må utelukkes.
ATC koder (for legemiddelstatistikk): Prednisolon: H02A B06 Immunsuppressive legemidler: L04A A
Definisjon
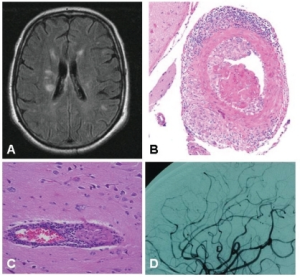
Primær angiitt i det cerebral nervesysteme (PACNS), («primary angiitis of the central nervous system») er det foretrukne navnet på vaskulitt som er begrenset til sentralnervesystemet. «Angiitt» er et synonym for vaskulitt og refererer generelt til blodkar på både den arterielle og den venøse siden av sirkulasjonen. Betegnelsen primær, indikerer at tilstanden er kun i sentralnervesystemet. PACNS refererer til svært sjeldne sykdommer som forårsaker betennelse og skade av blodkar i hjerne, hjernehinnene og ryggmarg, men har ikke affeksjon av organer utenfor sentralnervesystemet.
Vaskulitt i sentralnervesystemet som er sekundær til systemisk vaskulitt, for eksempel ANCA assosiert vaskulitt (AAV), polyartertis nodosa (PAN) eller Behçets sykdom, eller vaskulitt assosiert til systemisk bindevevssykdom, som systemisk lupus erythematosus (SLE), infeksjon eller malignitet vil ikke falle under definisjonen PACNS.
Historikk
Første beskrivelsen av PACNS er fra 1922 der Harbitz beskrev to pasienter med en tidligere ukjent vaskulitt av sentralnervesystemet (1). Over tretti år senere, i 1959, definerte Cravioto og Fegin de klinisk-patologiske funnene ved PACNS og kom med begrepet granulomatøs angiitt i sentralnervesystemet (2). I 1988 lanserte Calabrese og Mallek begrepet «primary angiitis of the central nervous system (PACNS)» som er fortsatt anvendes (3). Når tilstanden rammer barn og ungdom 18 år og yngre blir dette forkortet til cPACNS der «c» står får «children». I 2001 beskrev Lanthier og kollegaer to barn med CNS-vaskulitt (4). Toronto Hospital for Sick Children beskrev i 2006 ble en kohort på 62 barn med angiografi-positiv cPACNS og ytterligere fire barn med negative hjerneangiografier hadde biopsiverifisert cPACNS (5, 6).
PACNS har hatt forskjellige navn igjennom tiden og forskjellige mer eller mindre kryptiske forkortelser som; «isolateted angiitis of the central nervous system» (IACNS), «granulomatous angiits of the brain» (GAB), «granulomatous angiits of the central nervous system» (GACNS) og til slutt «granulomatous angiits of the nervous system» (GANS) alle disse har vært lite brukt siste tiden, men de som fordyper seg i litteraturen vil treffe på disse.
Patogenese og patologi
Patogenesen er ukjent. Histologisk er det granulomatøs vaskulitt i leptomeninger og hjernevev bestående av lymfocytter og multinuklære kjempeceller og epiteloidcelle-infiltrasjon med nekrose og med utbredelse ned i hjernevev. Tilstanden involverer hovedsakelig små arterioler og kapillærer men kan involvere venoler og arterier.
Kriterier for klassifikasjon og mål på sykdomsaktivitet
Det finnes ikke validerte diagnostiske eller klassifikasjonskriteria for PACNS.
I 1988 foreslå Calabrese og Mallek følgende tre diagnostiske kriteria for PACNS som alle pasienter skulle oppfylle (3):
- Nevrologiske utfall og/eller nevropsykiatrisk tilstand uten annen påvisbar årsak.
- Angiografisk eller histologisk tegn til vaskulitt.
- Eksklusjon av andre sykdommer som kan gi lignende angiografisk eller patologiske funn.
I 2007 kom Calabrese, Dodick, Schwedt og Singhal, som representerte Cleveland Clinic, Mayo Clinic og Massachusetts General Hospital, dvs. de tre mest anerkjente akademiske sykehusene i USA innen neurologi og vaskulitt forskning, frem med begrepet «reversible cerebral vasoconstriction syndrome» (RCVS)(7). RCVS er som er som navnet indikerer vasospasme som kan se angiografisk ut som vaskulitt. Denne gruppen har et overtall av kvinner i alderen mellom 20 til 50 år, som ofte presenterer med akutt svært intensiv akutt innsettende hodepine, som engelspråklige kaller «thunderclap headache» som overføres til «tordenhodepine» på norsk. Stort antal av pasienter som tidligere har vært klassifisert som PACNS har retrospektiv hatt RCVS. Dette er viktig at når man går tilbake i eldre studier på PACNS, å ha dette i minne. I tillegg hadde det da vist seg at mange av de som har det som man har antatt å være «typiske vaskulitt-forandringer» er som oftest vasospasmer som ved RCVS eller andre tilstander som aterosklerose, som er enda hyppigere.
I 2009 publiserte Birnbaum og Hellmann forandring på de ovenstående foreslåtte diagnostiske kriteriene fra 1988 (8). De foreslå at diagnostisk usikkerhet ved PACNS diagnosen. Særlig med RCVS som en viktig differensial diagnose. Der foreslås diagnosen PACNS som sikker («definite») PACNS når den er biopsiverifisert, men sannsynlig («probable») PACNS hvis det foreligger triade av;
(i) angiografiske forandringer
(ii) MRI forandringer og
(iii) spinalvæskefunn forenlig med PACNS.
Den nåværende nomenklatur for vaskulitter som ble bestemt i 2012 i Chapel Hill, klassifiserer PACNS med en-organ vaskulitter («single-organ vasculitis» (SOV)), men utdyper ikke definisjonen av PACNS spesielt (9).
Epidemiologi
Det finnes ingen sikre epidemiologiske tall på PACNS. Nylig oversikt over publiserte kasuistikker over 15 år fra 2002 tom 2017. De fant frem total 585 pasienter med diagnosen PACNS derav var 41% biopsiverifiserte (10). Ut fra kasuistikker og kohorter ser man at sykdommen debuterer i alle aldre, men det ser ut til at det er økt risiko rundt 50 års alder og flere studier har vist at den er noe hyppigere hos men.
Det er ofte viset til en retrospektiv undersøkelse utført i tidsrommet 1983 til 2003 på Mayo Clinic i Rochester, i delstaten Minnesota i USA har estimert årlig insidens på 2,4 per million per år. Der var 101 pasienter, 58 kvinner og 43 menn, antatt å ha diagnosen PACNS (11). Det er vert å nevne at diagnosen var basert på angiografi hos 69% (70/101) og på biopsi hos kun 31% (31/101). Man kan legge til at av de som fikk diagnosen basert på angiografi hadde 18 (18/70 – 26%) negativ biopsi. Av de som hadde fått biopsi-verifisert PACNS, som er «gullstandarden», hadde 6 angiografi som var anført som positiv for vaskulitt, mens 8 hadde komplett negativ angiografi. Det kan også tilføyes at denne retrospektive analysen fra Mayo Clinic viste klar forskjell i spinalvæskeanalyse mellom de som fikk diagnosen basert på histologi (27/31) og de som fikk den basert på cerebral angiografi (48/70). Det var økt proteinkonsentrasjon hos 96% vs. 59% og det var også høyre andel med økt leukocytt-tal i spinalvæsken, 70% vs. 37%, hos de som hadde biopsiverifisert PACNS diagnose. I tillegg var det forskjell i klinisk manifestasjon. Det var flere pasienter på angiografi diagnostiserte gruppen som hadde hodepine 69% vs. 52% og det var flere som fikk hemiparese 54% vs. 19%, mens det var høyrere andel biopsiverifiserte pasienter som fikk forandret bevissthet 71% vs. 40% (11). Ved denne og fleste andre eldre studier på PACNS settes det spørsmålstegn om alle de pasiente hadde virkelig PACNS.
Klinikk
Symptomene er isolerte til sentralnervesystemet og gir ikke høye inflammasjons-parametere eller annen organaffeksjon. I så fall bør må man vurdere diagnosen. Her er problemet å fange opp en svært sjelden tilstand blant legio av andre nevrologiske tilstander som ser betydelig hyppigere.
Hodepine, vanligvis ikke «tordenhodepine» da må man mistenke RCVS (reversibel cerebral vasokonstriksjon syndrom)
Gradvis økende symptomer med redusert bevissthet, mental svikt, gjentatte TIA og slag.
Sjelden isolerte hjernenerve-affeksjon.
Differensialdiagnoser ved PACNS og cPACNS
Reversibel cerebral vasokonstriksjon syndrom (RCVS) er en svært viktig differensial diagnose og tidligere rapporter har angivelig betydelig del av pasienter med denne diagnosen. Diagnosen forutsetter at man har utelukket aneurisme subarachnoidal bløding. Ved RCVS er vasospasme i intracerebrale kar og sykdommen presenterer seg oftest som uttalt akutt innsettende hodepine «thunderclap headache» og det kan være assosiert med eller uten neurologiske symptomer eller funn. Det er vanligvis normal spinalpunksjon ved RCVS. For å stille diagnosen må man gjenta angiografi enten med CTA, MRA eller DSA innen 12 uker fra debut.
For andre differensial diagnoser (se tabell 1) og eget kapittel om cerebral iskemi med differensialdiagnoser.
Tabell 1 differensialdiagnoser ved PACNS og cPACNS
Systemiske vaskulittsykdommer: Polyarteritis nodosa (PAN), mikroskopisk polyangiit (MPA), granulomatøs polyangiit (GPA), eosinofil granulomatøs polyangiit (EGPA). Behçets sykdom, Cogans syndrom.
Systemiske bindevssykdommer: SLE, primært Sjögrens syndrom (pSS), sarkoidose
Arterial vasospasme
Primært: Reversible cerebral vasoconstriction syndrome (RCVS)
Sekundær: Feokromocytom, subarachnoid blødning, Posterior reversible encephalopathy syndrome (PRES)
Cerebral artropatier
Moyamoya sykdom, aterosklerose, arterie disseksjon, fibromuskulær dysplasi
Følgetilstand etter stråling med stråleindusert vaskulopati
Genetiske sykdommer og andre
Retinal vasculopathy with cerebral leukodystrophy (RVCL), Susac syndrom, Neurofibromatose, Mitokondrie myopati, encefalopati, lactic acidosis & stroke-like episodes (MELIAS), Cerebral autosomal (dominant/recessiv) arteriopathy with subcortical infarcts and leukoencephalopathy (CADASIL/CARASIL), Vaskulær Ehlers-Danlos syndrom (EDS type IV), cerebral amyloid angiopati (CAA), inklusiv amyloid-β relatert angiitt (ABRA), adenosine deaminase 2 deficiency (DADA2).
Demyeliniserende sykdommer
Multiple sklerose, Nevromyelitis obliterans
Virus, bakterier, fungi, Rickettsia
Malignitet
Angio-immunoproliferative sykdommer, karsinomatøs meningitt, infiltrerende glioma, malign angio-endotheliomatose, A primary central nervous system lymphoma (PCNSL) primary diffuse large B-cell lymphoma of the central nervous system.
Lymfomatoid granulomatose (LYG) en Epstein-Barr virus assosiert systemisk angiodestruktiv lymfoproliferativ lidelse.
Hyperkoagulasjon
Antifosfolipid antistoffsyndrom (APS) med eller uten Libman–Sacks endokarditt (LSE), Trombotisk trombocytopenisk purpura (TTP), kroniske embolier/paradoks embolier, myxom i hjerte, bakteriell endokarditt.
Undersøkelser
Aller fleste pasienter med cerebral vaskulitt kommer primært til nevrolog. De kan også komme til psykiater evt. psykolog, geriater, øyelege, ØNH lege eller barnelege. Symptombilde kan variere fra klare nevrologiske symptomer hos aller fleste. Dette kan bla. gi utslag med synsforstyrrelser eller forandring i lukt/smak som kan da involvere øyeleger og ØNH leger. Noen ganger er det ingen åpenbare nevrologiske utfall men nevropsykiatriske symptomer alt fra klar forandring i stemningsleie til stor forandring i pasientens personlighet til redusert hukommelse eller kombinasjon av flere nevnt.
De tre viktigste tre undersøkelsene i tillegg til klinikken, for å stille diagnosen PACNS er; (1) MRI med kontrast, (2) spinalpunksjon og (3) hjernebiopsi som er klart “gullstandarden”.
- MRI undersøkelse med T1 og T2 vektet og FLAIR og med kontrast. Er sensitiv og mer en 90% PACNS har funn på MRI. Typisk funn ved PACNS er multifokal bilateralt forandringer som oftest ses best ved T2 eller FLAIR protokoll med kortikal eller subkortikal affeksjon og noen ganger i grå substans. Som oftest ses både ferske og eldre iskemiske eller infarkt suspekte områder. Man kan se ved kontrastundersøkelse (gadolinium) opptak i leptomeningene. I enkelte få tilfeller kan sees blødning oftest i relasjon til infarktområder.
- Spinalpunksjon bør utføres hos alle der det er mistanke om PACNS. Økt proteininnhold og lymfocytisk pleiocytose er det som er vanlig ved PACNS. Andre undersøkelser av spinalvæske 18sRNA/16sRNA og spesifikke virus analyser (PCR) inklusiv JC virus, dyrkning for bakterier inklusiv mykobakterier og sopp samt protein elektroforese og cytologi og evt. flowcytometri i henhold til differensial diagnoser som lymfom.
- Biopsi av ikke-dominant hemisfer – leptomeningeal biopsi.
Undersøkelser har vist at biopsi kan forandrer diagnosen i ca. 40% tilfelle og der har man funnet annen årsak som har grunnleggende terapeutiske konsekvenser både infeksjoner og malignitet (se tabell 1). Viktig med å få utført dyrkninger og farginger og PCR av biopsimaterial i henholdt til virologiske-, bakteriologiske inkl. mykobakterier og soppinfeksjoner. - Digital subtraksjons angiografi (DSA) er mer sensitiv metode på karstruktur en både CT angiografi og MR angiografi. Ved høy resolusjon kontrast-MRI kan man se veggforandringer som kan være til hjelp for å skylle mellom kartykkelse og aterosklerose.
Problemstillingen med angiografi er at ved PACNS er forandringene i mikroskopiske kar langt mindre enn det som kan fanges opp og dynamiske tilstander som karspasmer har effekt på utseende. Man må ha det meget klart for seg at angiografi er dessverre ikke god undersøkelse for diagnose av PACNS og har igjennom årene vært betydelig overvurdert. Resultat gir både stort antall av både falsk positive og falsk negative undersøkelser i PACNS diagnostikk. Det har vært anført at bruk av kalsiumhemmeren nimotop, som er registrert for terapeutisk behandling av karspasme etter subaraknoidale blødninger, kan forhindre falsk positive vaskulære forandringer som ved RCVS.
Siste årene er kommet flere rapporter på at MRI angiografi der man ser spesielt på intrakraniell karvegg i arterioler med spesielle protokoller og MRI utstyr både før og etter kontrast. I intrakranielle karsegmenter påvises vaskulitt forandringer som konsentrisk karveggsfortykkelse med homogen kontrastopptak og dette kan skille intrakraniell vaskulitt fra vasokonstriksjon (RCVS), disseksjon, aterosklerose og MoyaMoya karforandringer (19).
- Cerebral PET/CT skann. PET skann kan vise områder med opptak i stor kar, men kan også indirekte viser områder med dårlig sirkulasjon. Undersøkelsen har mest hensikt i utredning av differensial diagnoser til PACNS. Mest assosiert til differensial diagnostikk som infeksjon og malignitet evt. sarkoidose.
- Annen utredning en nevrologisk undersøkelse med evt. supplerende undersøkelser. Får å utelukke systemisk vaskulitt, systemisk bindevevssykdom, sarkoidose og antifosfolipid antistoffsyndrom. Krever revmatologisk vurdering og et brett spekter av prøver i henhold til diff diagnose inkl. [Senkning, C-reaktiv protein, ANA IIF, ENA, komplementfaktor C3 og C4, ANCA, kryoglobulin, protein elektroforese, urinprøve får å utelukke nefritt, ACE titer, oppløselig IL-2 reseptor, Lupus antikoagulans (LAK), kardiolipin antistoffer (ACA og B2GP1 både IgG og IgM), anti-HSP70, og evt. gentest hvis mistanke om «adenosine deaminase 2 deficiency» (DADA2).
Hematologisk status og koagulasjonstester evt. med benmargundersøkelse og evt. lymfom-utredning.
Infeksjonsmedisinsk utredning med henhold til virusinfeksjoner, bakteriell og soppinfeksjoner.
EKKO-kardiografi evt. transøsofageal ekkokardiografi.
Diagnose
Diagnosen PACNS er krevende og baseres på mønstergjenkjenning. Som anført kan det være vanskelig å skylle denne fra RCVS og andre differensial diagnoser. Annen viktig differensial diagnose er amyloid-β relatert angiitt (ABRA).
PACNS er svært sjelden og krever en komplisert utredning av team som har omfattende og brei erfaring innen; nevrologi, nevroradiologi og nevrokirurgi og samtidig har revmatologisk, infeksjonsmedisinsk og og patologisk kompetanse. Internasjonalt er det stor enighet at diagnostikk av PACNS bør sentraliseres for å sikre diagnostikk og behandling primært på en Nevrologisk avdeling på et universitetssykehus. Man har fra juni 2006 hatt retningslinjer på diagnose, behandling og oppfølging på Rikshospitalet som senere ble slått sammen til Oslo universitetssykehus av Nevrologisk avdeling og av Seksjon for revmatologi.
Man bør forsøke å få ta en biopsi som oftest fra leptomeningeal fra ikke-dominerende hjernehalvdel og vurdere risiko-nytte og definere tilstanden som en sikker PACNS, sannsynlig PACNS eller mulig PACNS etter ovenstående kriteria av Birnbaum og Hellmann fra 2009, samt kriteria av Calabrese og Mallek fra 1988 (3, 8). Valg av hjernebiopsi bør tas tverrfaglig med nevrolog, nevroradiolog og nevrokirurg med evt. involvering av andre spesialiteter med samvalg av pasienten hvis det er mulig.
Indikasjoner for hjernebiopsi er følgende:
- Diagnostisk utredning kan ikke med sikkerhet utelukke infeksiøs eller malign lidelse.
- Pasient under 65 år som har minst to episoder med manifestasjoner eller alvorlig episode forenlig med PACNS vaskulitt der man kan forvente langvarig immunsuppressiv behandling. Og hvor tidligere malign sykdom kan øke risikoen for malignitet ved immunsuppressiv behandling.
- Pasienter med immunsvikt som er i økt risiko for alvorlig infeksjonssykdom under immunsuppressiv behandling.
- Pasienter under 65 år med progredierende nevrologiske utfall til tross for behandling.
Behandling
Det foreligger ingen randomiserte studier på behandling ved PACNS. Fleste pasienter er behandlet med induksjonsbehandling der man bruker kombinasjonsbehandling med høydose steroid behandling sammen med cyklofosfamid behandling.
Kortikosteroider. Vanligvis er behandlingen innledet med høydose intravenøs glukokortikoid behandling som ofte med intravenøs metylprednisolon 1000 mg x1 daglig over 3 dager, men lavere doseringer kan i enkelttilfeller vurderes. Deretter per oral Prednisolon 1 mg/kg med maks 60 mg/døgnet med gradvis reduksjon.
Cyclofosfamid (Sendoxan®) har vært gitt som per oral dosering ofte rundt 2 mg/kg/dag i 3-6 måneder evt. månedlige intravenøs pulsbehandling med enten 750 mg/m2 overflate eller 15 mg/kg vekt vanligvis i 6 måneder, med maksimal dosering per kur på 1.250 mg. Dosereduksjon ved høy alder evt. alvorlig nyresvikt og ved benmargstoksisitet som uttalt neutropeni. Ved intravenøs behandling gis vanligvis profylaktisk behandling med intravenøs forut og senere per oral mesna (Uromitexan®) som reduserer dannelsen av akrolein i urinen og minsker risiko for bivirkning fra urinveier. Man har her på OUS brukt intravenøs cyklofosfamid der det er generell trend til å bruke intravenøs cyklofosfamid der dette gir lavere kumulativ dosering. En retrospektiv analyse publisert i 2015 fra Mayo Clinic vurderte 163 pasienter viste større risiko for tilbakefall hos de som fikk monoterapi med steroider (39%) (odds ratio 2,90) enn de som kombinasjon av steroid behandling og cyklofosfamid (18%) (p= 0,006) (12). De fant økt risiko for tilbakefall hos pasienter med affeksjon av større intracerebrale kar (odds ratio 6,14) og de med cerebral infarkter bedømt fra MRI ved diagnose (odds ratio 3,32)(12, 13).
DMARDs. Det er enkelt rapporter om induksjonsbehandling med kombinasjon av glukokortikoid behandling og azatioprin (AZA, Imurel®) og mykofenolat mofetil (MMF, CellCept®) (12, 14-16). Det er en viss skepsis om bruk av metotreksat behandling ved PACNS pga. dårlig diffusjon over blod-hjernebarrieren (17).
Biologiske legemidler. Andre alternativer er det som kalles biologisk behandling med tumor nekrose faktor (TNF) α antagonister der det er rapporter på etanercept og infliksimab og anti-CD20 antistoff i form av rituximab som har også begrenset overgang over blod-hjernebarrieren hos friske pasienter og deg gjelder også på interleukin-6 inhibitor tocilizumab/RoActemra (18). Ved PACNS er deffekt av blod-hjernebarrier.
Behandlingsvarighet. Generelt har det vært tradisjon å gi cyklofosfamid behandling i 3-6 måneder og steroid sparende behandling i 12 – 18 måneder med AZA og MMF. Respons evaluering etter 3 og 6 måneder og hvis manglende effekt eller forverring bør man evaluere diagnosen og differensial diagnose og hvis konklusjonen er at pasienten enten progredierer eller har hatt tilbakefall eller utilstrekkelig respons bør man evaluere behandlingen evt. intensivere steroid behandling, forlenge cyklofosfamid behandling evt. vurdere annen behandling som AZA, MMF, rituksimab og eventuelt anti-TNF alfa behandling.
Prognose
Prognosen etter behandling ser ut til å være brukbar på behandling. Det er vanskelig å evaluere der sykdommen er svært sjelden og baserer seg på små kohorter fra tertiær sentra. En nylig studie fra Cleveland Clinic rapporterte at av 27 pasienter med PACNS med gjennomsnittlig sykdomstilstand på 5,5 år og oppfølging på gjennomsnittlig 60 måneder. Der 74% (20/27) hadde sikker PACNS basert på histologi, rapporterte over 70% enten ingen eller lette sekvele mens 19% hadde store funksjonsnedsettelser. Studien var basert på spørreskjema og kun 36% (27/78) svarte, men det var ikke noen signifikant forskjell i klinikk mellom de som svarte og ikke svarte. Fransk studie av De Boysson og kolleger fra Frankrike hadde oppfølging av 52 pasienter på gjennomsnittlig 35 måneder, men der hadde kun 36,5% (19/52) sikker PACNS med biopsi og kun 61% (20/33) av de som diagnosen var stilt på bakgrunn angiografi hadde patologisk spinalvæskefunn som gjør at 25% (13/52) har merkelappen mulig PACNS, hvis man tar med forslaget til Birnbaum og Hellmann som flest alle nå støtter seg til.
Referanser
- Harbitz F. Unknown forms of arteritis with special reference to their relation to syphilitic arteritis and periarteritis nodosa. Am J Med Sci 1922;163:250-72.
- Cravioto H, Feigin I. Noninfectious granulomatous angiitis with a predilection for the nervous system. Neurology. 1959 Sep;9:599-609. PubMed PMID: 13812692.
- Calabrese LH, Mallek JA. Primary angiitis of the central nervous system. Report of 8 new cases, review of the literature, and proposal for diagnostic criteria. Medicine (Baltimore). 1988 Jan;67(1):20-39. PubMed PMID: 3275856.
- Lanthier S, Lortie A, Michaud J, Laxer R, Jay V, deVeber G. Isolated angiitis of the CNS in children. Neurology. 2001 Apr 10;56(7):837-42. PubMed PMID: 11314698.
- Benseler SM, deVeber G, Hawkins C, Schneider R, Tyrrell PN, Aviv RI, et al. Angiography-negative primary central nervous system vasculitis in children: a newly recognized inflammatory central nervous system disease. Arthritis Rheum. 2005 Jul;52(7):2159-67. PubMed PMID: 15986347.
- Benseler SM, Silverman E, Aviv RI, Schneider R, Armstrong D, Tyrrell PN, et al. Primary central nervous system vasculitis in children. Arthritis Rheum. 2006 Apr;54(4):1291-7. PubMed PMID: 16575852.
- Calabrese LH, Dodick DW, Schwedt TJ, Singhal AB. Narrative review: reversible cerebral vasoconstriction syndromes. Ann Intern Med. 2007 Jan 2;146(1):34-44. PubMed PMID: 17200220.
- Birnbaum J, Hellmann DB. Primary angiitis of the central nervous system. Archives of neurology. 2009 Jun;66(6):704-9. PubMed PMID: 19506130.
- Jennette JC, Falk RJ, Bacon PA, Basu N, Cid MC, Ferrario F, et al. 2012 revised International Chapel Hill Consensus Conference Nomenclature of Vasculitides. Arthritis Rheum. 2013 Jan;65(1):1-11. PubMed PMID: 23045170.
- Cristina S, Antonella P, Roberta T, Marco P, Ylenia F, Giovanni P, et al. “When should primary angiitis of the central nervous system (PACNS) be suspected?”: literature review and proposal of a preliminary screening algorithm. Neurol Sci. 2020 Aug 10. PubMed PMID: 32776287.
- Salvarani C, Brown RD, Jr., Calamia KT, Christianson TJ, Weigand SD, Miller DV, et al. Primary central nervous system vasculitis: analysis of 101 patients. Annals of neurology. 2007 Nov;62(5):442-51. PubMed PMID: 17924545.
- Salvarani C, Brown RD, Jr., Christianson T, Miller DV, Giannini C, Huston J, 3rd, et al. An update of the Mayo Clinic cohort of patients with adult primary central nervous system vasculitis: description of 163 patients. Medicine (Baltimore). 2015 May;94(21):e738. PubMed PMID: 26020379. PMCID: PMC4616419.
- Salvarani C, Brown RD, Jr., Hunder GG. Adult Primary Central Nervous System Vasculitis. Isr Med Assoc J. 2017 Jul;19(7):448-53. PubMed PMID: 28786262.
- Salvarani C, Pipitone N, Hunder GG. Management of primary and secondary central nervous system vasculitis. Curr Opin Rheumatol. 2016 Jan;28(1):21-8. PubMed PMID: 26599380.
- Sen ES, Leone V, Abinun M, Forsyth R, Ramesh V, Friswell M, et al. Treatment of primary angiitis of the central nervous system in childhood with mycophenolate mofetil. Rheumatology (Oxford). 2010 Apr;49(4):806-11. PubMed PMID: 20100791.
- Rosati A, Cosi A, Basile M, Brambilla A, Guerrini R, Cimaz R, et al. Mycophenolate mofetil as induction and long-term maintaining treatment in childhood: Primary angiitis of the central nervous system. Joint Bone Spine. 2017 May;84(3):353-6. PubMed PMID: 28034820.
- Westerhout J, van den Berg D-J, Hartman R, Danhof M, de Lange ECM. Prediction of methotrexate CNS distribution in different species – Influence of disease conditions. European Journal of Pharmaceutical Sciences. 2014 2014/06/16/;57:11-24.
- Nellan A, McCully CML, Cruz Garcia R, Jayaprakash N, Widemann BC, Lee DW, et al. Improved CNS exposure to tocilizumab after cerebrospinal fluid compared to intravenous administration in rhesus macaques. Blood. 2018;132(6):662-6. PubMed PMID: 29954750.
- Karaman AK, Korkmazer B, Arslan S, Uygunoglu U, Karaarslan E, Kızılkılıc O, et al. The diagnostic contribution of intracranial vessel wall imaging in the differentiation of primary angiitis of the central nervous system from other intracranial vasculopathies. Neuroradiology. 2021 Oct;63(10):1635-44. PubMed PMID: 33683406
